臨床研究・臨床試験・治験
がんに関する臨床研究、臨床試験・治験等を行っています。
臨床研究とは、人を対象として行われる医学研究のことです。病気の予防・診断・治療方法の改善や病気の原因の解明、患者さんの生活の質の向上を目的として行われます。医療に活用できる確かな情報とするため、患者さんにご協力いただいて行われるものです。臨床試験は、臨床研究のうち、治療や指導などの介入を行って、その結果を評価するものを言います。
治験は、臨床試験のうち、新しい薬や医療機器が国の承認を得て一般の診療で使えるように、客観的なデータを集めることを目的として行うものを言います。
臨床研究:人を対象として行われる医学研究
臨床試験:臨床研究のうち薬剤、治療法、診断法、予防法などの安全性と有効性を評価することを目的としたもの
治験:臨床試験のうち、新しい薬や医療機器の製造販売の承認を国に得るために行われるもの
当院の治験に関する情報はこちら
保険薬局の方へ
がん化学療法連携
レジメンに関する紹介や患者様の状況に関する相談及び情報提供等ございましたら当院薬剤部までご連絡ください。
(代表:045-474-8111)
新横浜薬薬連携研修会
がんと地域医療連携
当院でのがん専門治療を受けたのち、近所のかかりつけ医の元で継続的な検査・観察を行うことをお勧めしたり、治療後の経過に応じて、ご自宅近くの在宅診療や往診医を新たにご紹介するなど、患者さんやご家族が、住み慣れた地域でのがん診療をサポートできるよう、当院では、近隣医療機関との「登録医制度」を設け、紹介・逆紹介による連携を推進しながら、がん診療に当たっています
なお、連携の取り組みの一つに、「がん地域連携クリティカルパス」が挙げられます。「がん地域連携クリティカルパス」とは、当院で手術や化学療法などの治療を受けたがん患者さんが治療の後も、地域のかかりつけ医と当院とで共同し、患者さんの診療計画、検査結果、治療経過を共有しながら、切れ目のないがん診療を継続していくための仕組みの一つです。
患者さんの希望や意向を伺いながら、連携先となる地域のかかりつけ医の選択、その診療間隔や検査等の計画を行い、主治医が中心に進めています。
がん登録について
平成25(2013)年12月に「がん登録等の推進に関する法律」が成立しました。法律に基づき、がんと診断されたすべての人のデータを1つにまとめて、がんの診断・治療・経過などに関する情報を収集し、保管・分析・集計することによって、がんの実態を把握し、医療の向上やがん治療・予防に役立てる取組みを行っています。
がん登録とは
がんと診断されたすべての人のデータを1つにまとめて、がんの診断・治療・経過などに関する情報を収集し、保管・分析・集計することによって、がんの実態を把握し、医療の向上やがん治療・予防に役立て確実ながん対策を進めることを目的にしています。
平成25(2013)年12月に「がん登録等の推進に関する法律」が成立しました。この法律は、全国がん登録の実施やこれらの情報の利用及び提供、保護等について定めるとともに、院内がん登録等の推進に関する事項等も定めており、平成28(2016)年1月1日から施行しています。
全国がん登録
日本でがんと診断されたすべての人のデータを、国で1つにまとめてデータベースに記録し保存しています。
院内がん登録
病院別のデータを収集するために、国が指定するがん診療連携拠点病院を中心に実施しています。
当院の『がん登録』
「がん診療拠点病院 院内がん登録標準登録様式」に則って、がん登録実務者ががん診療・治療を受けた全患者について登録を行い、当院における診療の実態を把握し、がん診療の質の向上とがん患者の支援を目指して活動を行っています。 厚生労働省の定める「院内がん登録の実施に係る指針」に基づき、がん情報の利用及び提供・保護等の運用は、適切に取り行っております。
主な業務
- がん患者の受療状況の把握
- がんに関する統計資料の作成
- 予後調査、生存率の計測
(国立がん研究センターの「予後調査支援事業」協力など) - 地域がん登録への情報提供
- 全国がん登録への届出(平成28年から)
- 全国集計(国立がん研究センター)への情報提供
(各施設より提供されたデータは全国集計報告書として、国立がん研究センターがん対策情報センターのホームページで公表)
個人情報の取り扱い
「がん登録等の推進に関する法律」では、全国がん登録の業務に従事する者の秘密漏示等の罰則が規定されています。同じく、院内がん登録においても「院内がん登録の実施に係る指針」に基づいた、「院内がん登録実施規程」を設け、十分に留意し取り扱っております。
院内がん登録全国収集データの二次利用について
国立がん研究センターに提出された院内がん登録データは報告書を作成するだけでなく二次利用として
- ①データのより詳細な集計や研究解析を行って実態を検討する
- ②全国規模で対象を選び病院からアンケートをお送りして意見をうかがうなどの活動を通じて、国全体で、より良いがん医療、がん対策に役立てることが期待されています。
これらの二次利用は定められた審査を経て行われるものですが、もし自分に関する情報が二次利用に使われたくない場合は当院の窓口へお申し出ください。データの管理や制度の詳細は国立がん研究センターがん情報サービスをご覧ください。必要に応じお問い合わせフォームもご活用ください。
なお、上記は全般の情報ですが、個別の研究については、各研究者の所属機関における倫理審査委員会の指示に従い情報公開等を行います。
患者説明書
院内がん登録集計結果(2023年までの集計)
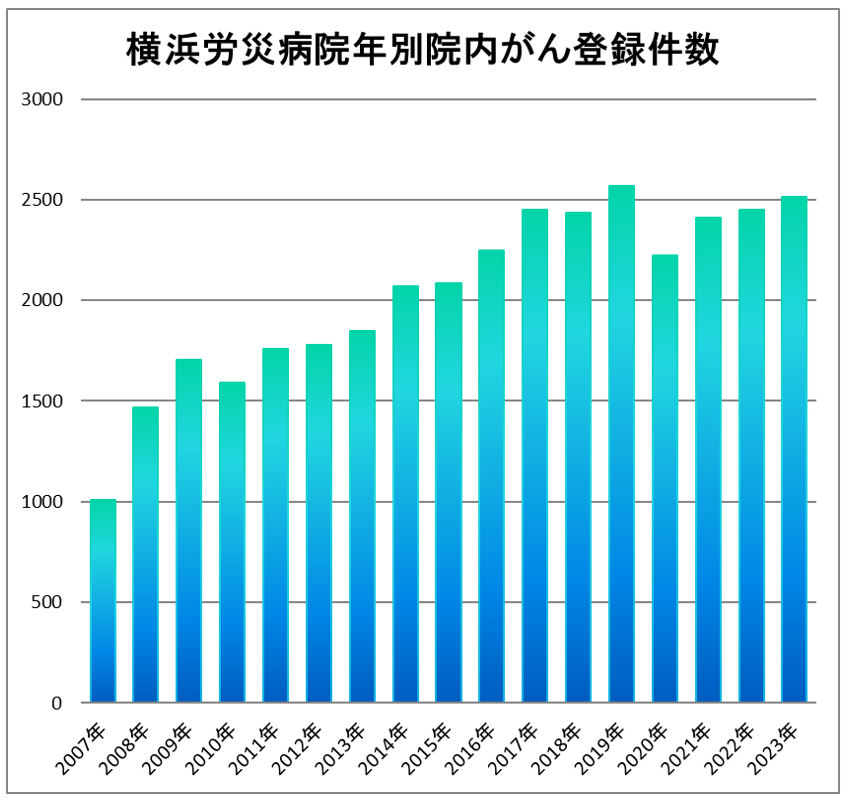
2007年1月症例より登録を開始した院内がん登録データを基に集計しています。
年別登録件数(2007年1月~2023年12月分)
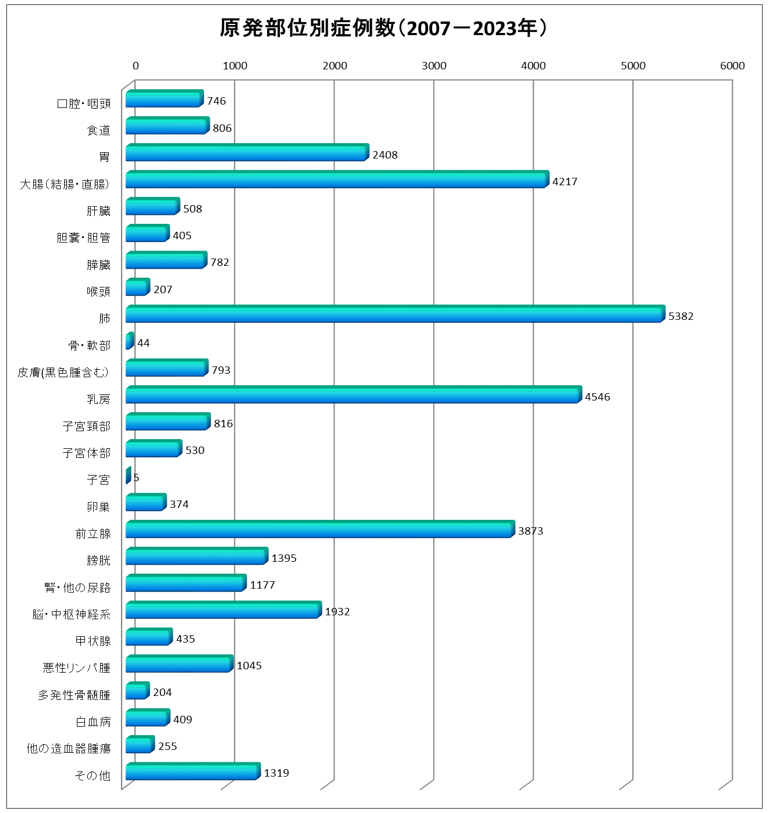
原発部位別登録件数(2007年1月~2023年12月分)
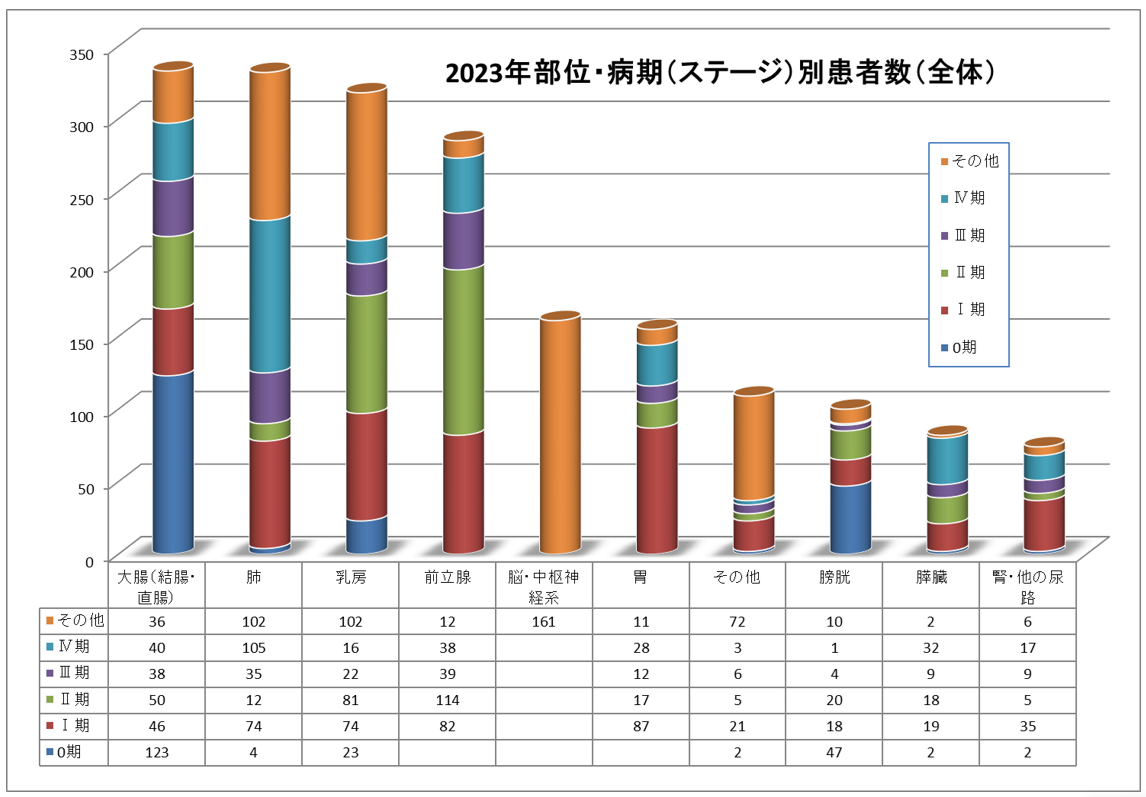
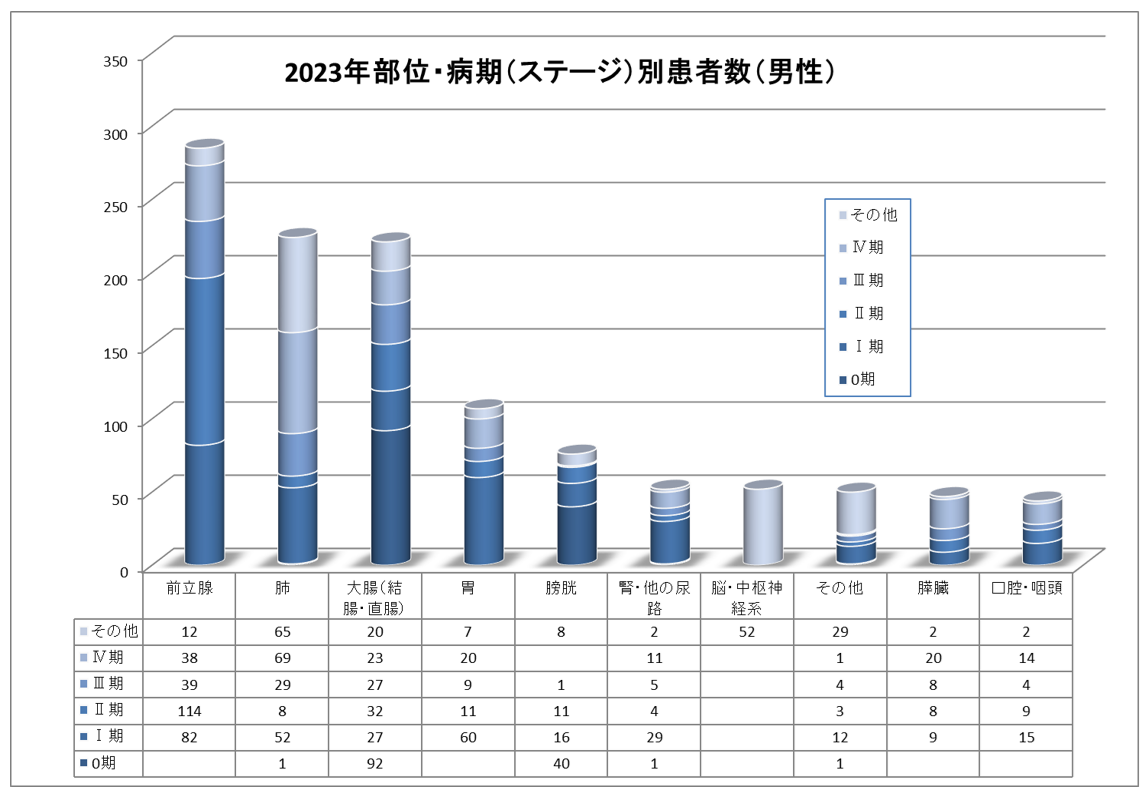
上位10部位病期(ステージ)別患者数(総数・男女別)(2007年1月~2023年12月分)
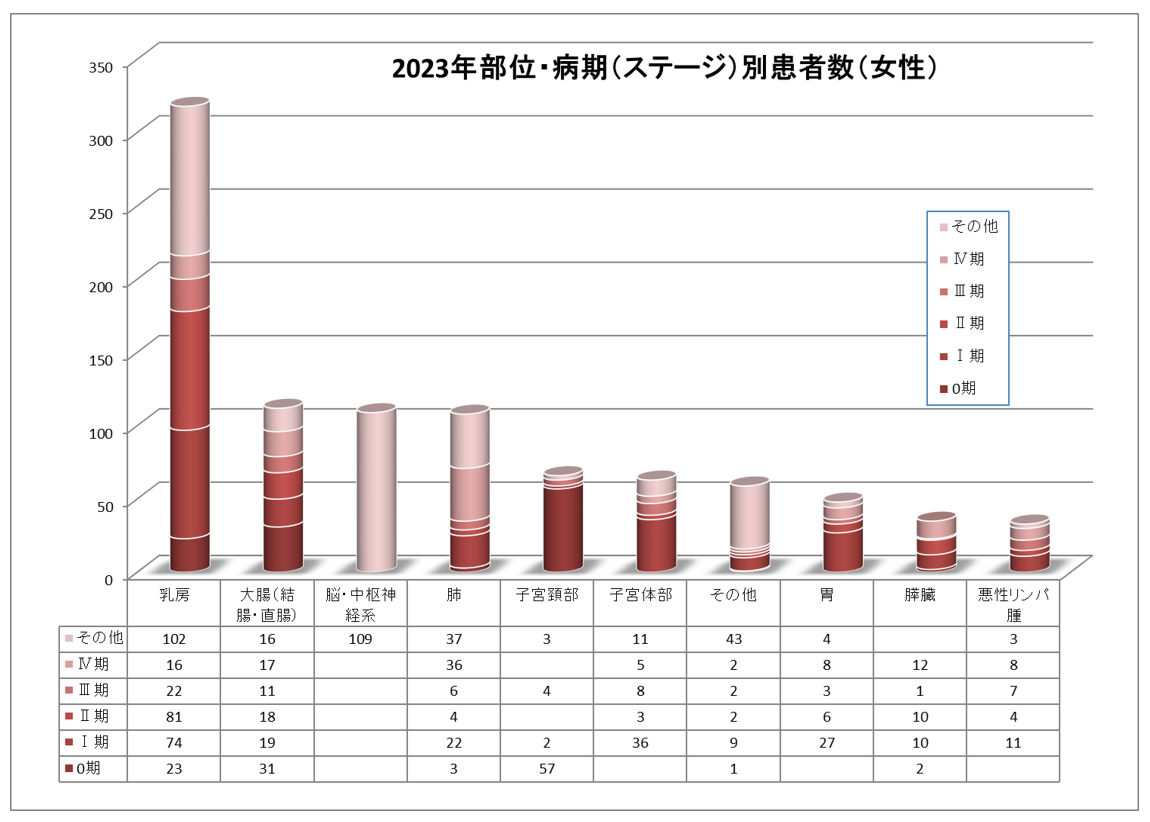
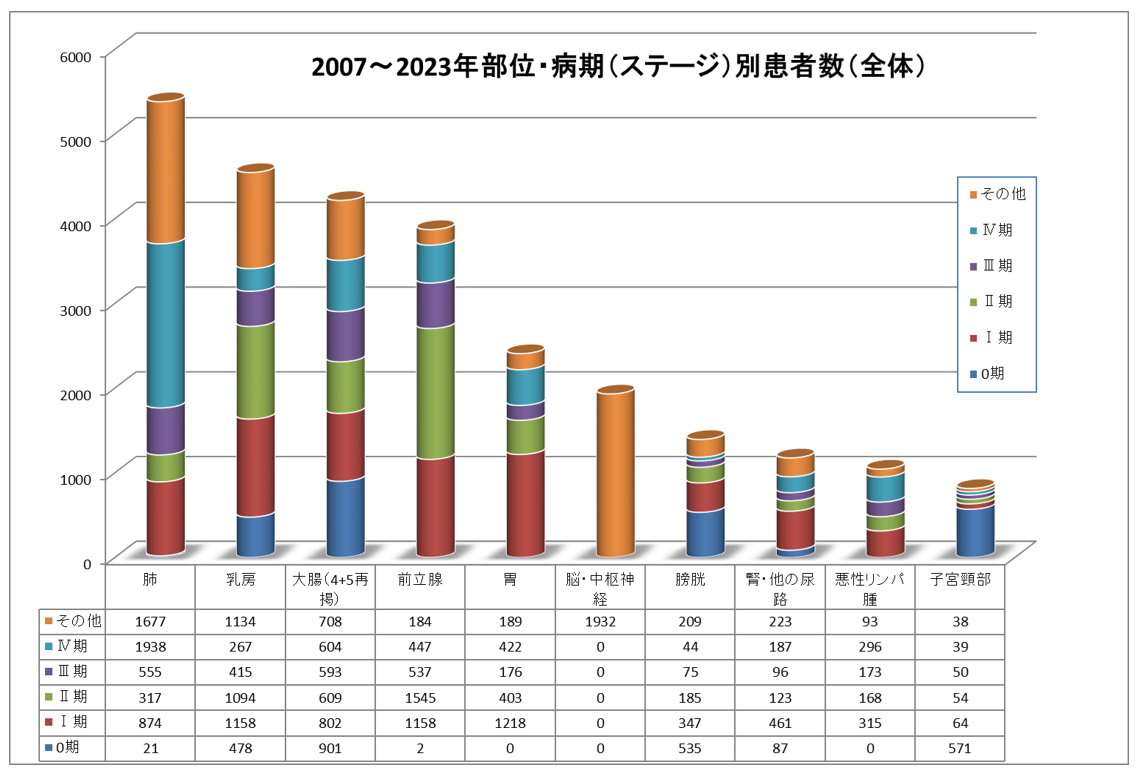
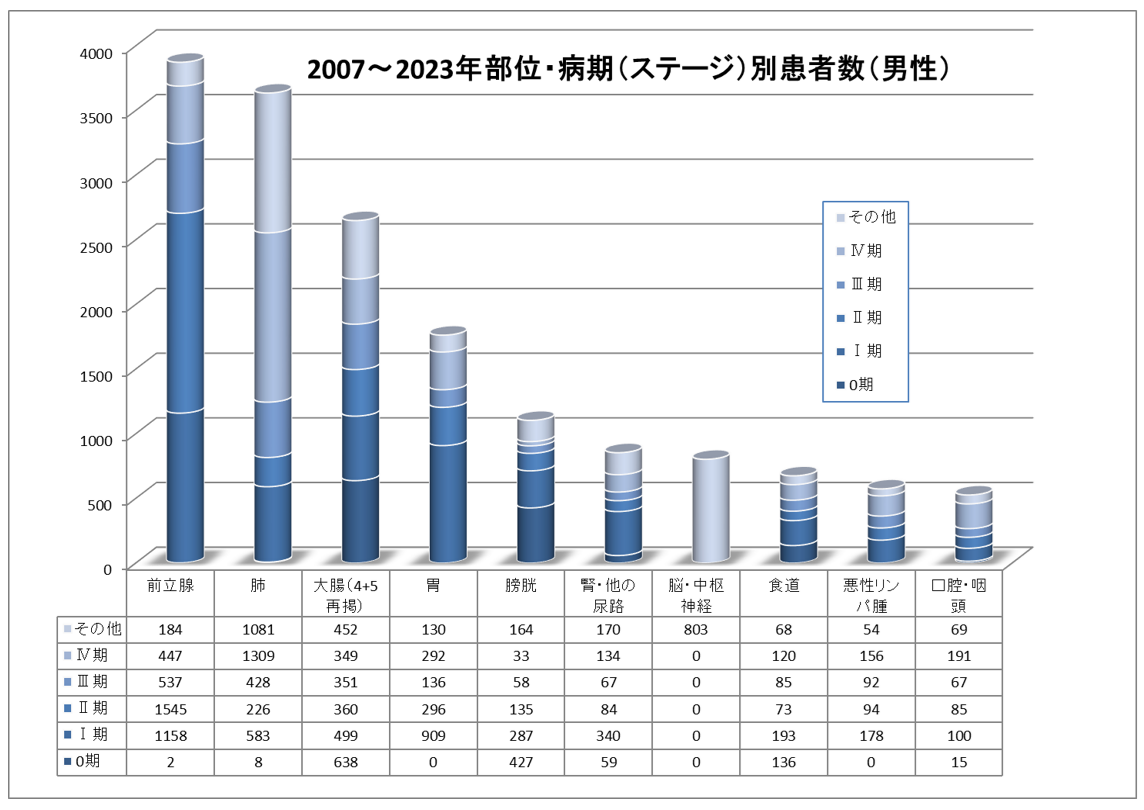
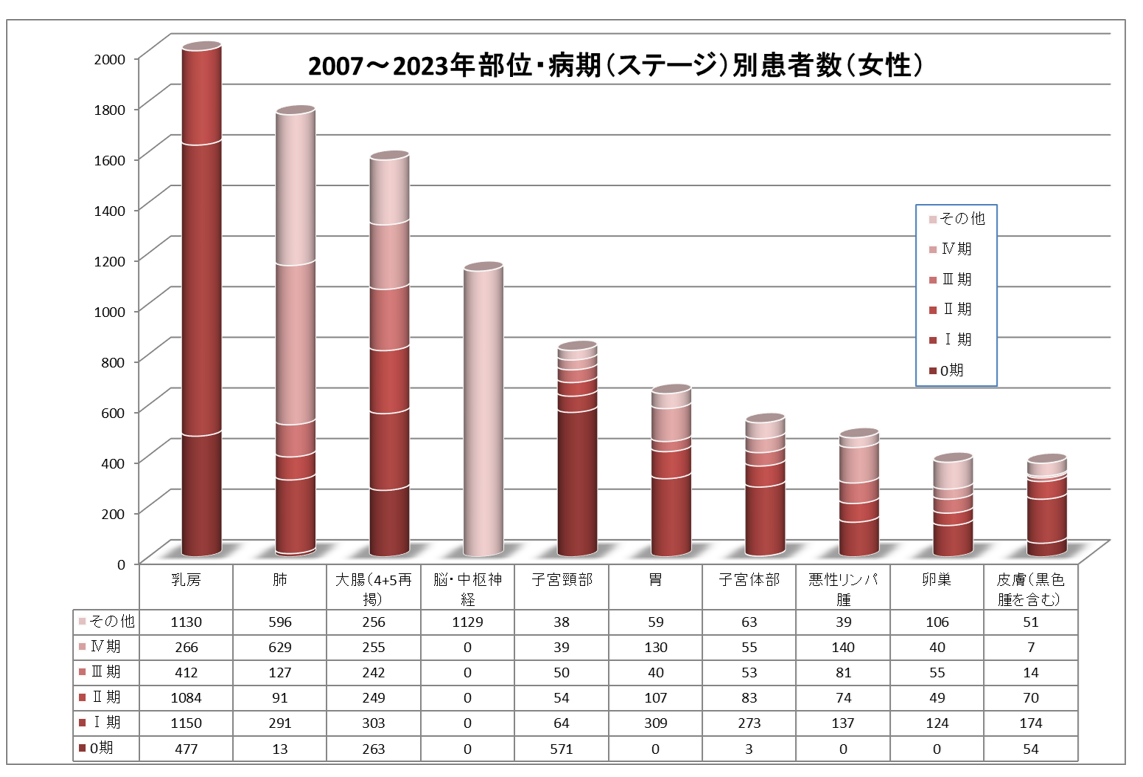
がん臓器別の5年生存率について
-5大がん(肺がん・胃がん・大腸がん・乳がん・肝がん)・前立腺がん-
生存率とは
生存率とは、がんと診断されてから、治療でどのくらい生命を救えるかを示す指標です。
ただし、データを集計するにあたって、その計測結果に影響を及ぼす要因は、年齢、性別、全身の状態、合併症の有無など、また、その予後調査(患者さんの生存率計算のために行う生死状況の調査で、生存確認調査、追跡調査ともいいます。)の手段や方法によって、さまざまです。複数の施設(病院)の比較や、部位を比較する場合は、どのような対象の生存率を計算しているか注意する必要があります。
当生存率はカプラン・マイヤー法で解析しており、転院などで、当院が直接追跡できなくなった患者さんはその時点で計算から除外されています。また、死因には、他病死、事故死などを含みます。他施設で公開された生存率データと比較される際は、その点もご留意ください。
期間・・・2008年1月~2019年12月
分類法・・・UICC TNM病期分類
解析方法・・・カプラン・マイヤー法による算定(他病死、事故死などを含む)
予後調査方法・・・当院通院履歴や関連施設からの情報による
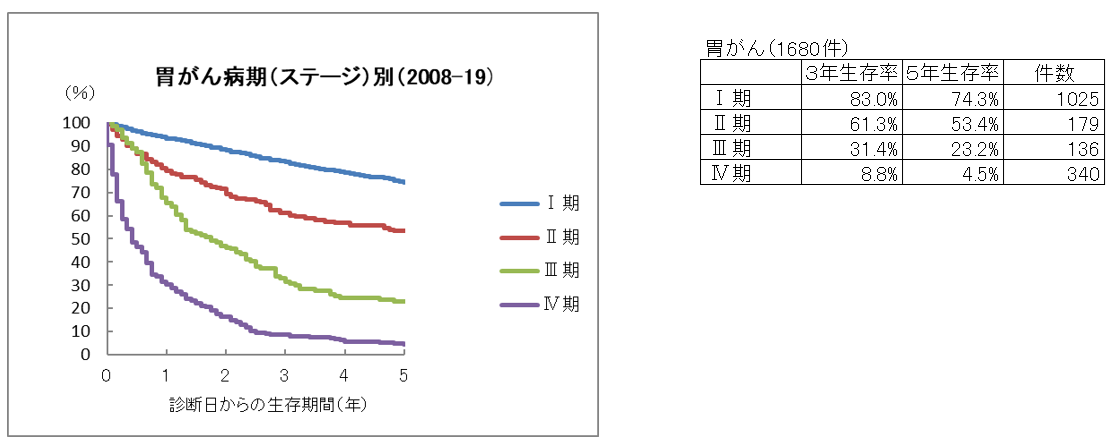
胃がん5年生存率
【診療部門からのコメント】
胃がんと診断された場合、まずその時点での進行度の評価を行います。進行度は大きく4つのステージにわかれており数字が大きくなるほど進行している状況と判断されます。
ステージはT(深達度:壁のどの深さまでがんが到達しているかを表します)N(リンパ節転移の有無や個数・場所)M(遠隔転移:胃壁やリンパ節以外の臓器へのがん細胞の転移)という3つの因子により決定されます。検査方法として内視鏡検査(超音波内視鏡検査)・CT検査・MRI検査・腹部超音波検査(エコー検査)・消化管造影検査などを施行いたします。また、最近はPET(Positron Emission Tomography:陽電子放射断層撮影)検査を行うこともあります。
胃がんの基本的な治療は切除ですが、進行度や年齢・全身状態といった患者側の要因によって治療方針が変わっていきます。切除できない場合は化学療法(抗がん剤治療)を検討しますが、残念ながらがんに対する積極的な治療が行えない方もいます。そのような場合には緩和ケア(苦痛を和らげる治療)を行っていくこととなります。
大まかではありますが治療方針は下記のようになることが多いです。
| ステージ | Ⅰ | Ⅱ | Ⅲ | Ⅳ |
|---|---|---|---|---|
| 手術(開腹・腹腔境・内視鏡) | ○ | ○ | △ | △ |
| 化学療法 | △ | △ | ||
| 緩和ケア | △ |
○:良い適応です △:状況により適応が分かれます
胃がんの診断とステージⅠの一部に対する内視鏡治療(EMR:Endscopic mucosal resection、ESD:Endscopic submucosal disection、アルゴンプラズマ焼灼術)は消化器内科で施行いたします。開腹・腹腔鏡手術は外科で施行、化学療法は腫瘍内科で施行しております。また、緩和ケアにつきましては緩和ケアチームとともに各科で治療を行っております。
5年生存率はステージの進行(病状が進行している)により低下傾向が強くなります。全国にあるがん専門施設で集められたデータを中心とした全国がん(成人病)センター協議会の統計と比較すると、当院のデータにおいてステージⅠでは低い数値となっております。原因として原病死(胃がんによる死亡)以外での死亡のかたも含まれていることがあげられ、相対生存率という解析方法では全国統計とほぼ同等の成績となっております。
現在、ステージⅠ(いわゆる早期胃がん)で下記の条件を満たす胃がんについては全国的にESDが選択されることが多くなってきています。ESDは内視鏡(いわゆる胃カメラ)により胃の内側からがんの部分を胃壁からはがし取る治療法であるため、外科的に胃の一部切除する場合に比べ身体への負担が非常に少なく、治療の合併症も少ないのが特徴です。
【適応病変】
絶対適応病変
2 cm 以下の肉眼的粘膜内がん(cT1a)と診断される分化型がん。
肉眼型は問わないが、UL(-)に限る。
適応拡大病変
- ① 2 cm を超えるUL(-)のcT1a、分化型がん
- ② 3 cm 以下のUL(+)のcT1a、分化型がん
- ③ 2 cm 以下のUL(-)のcT1a、未分化型がん
これらについては脈管侵襲(ly、v)がない場合にはリンパ節転移の危険性が極めて低く、適応を拡大してよい可能性がある。初回のESD/EMR 時の病変が適応内病変で、その後に粘膜内がんで局所再発した病変であれば、適応拡大病変として取り扱うことが可能である。
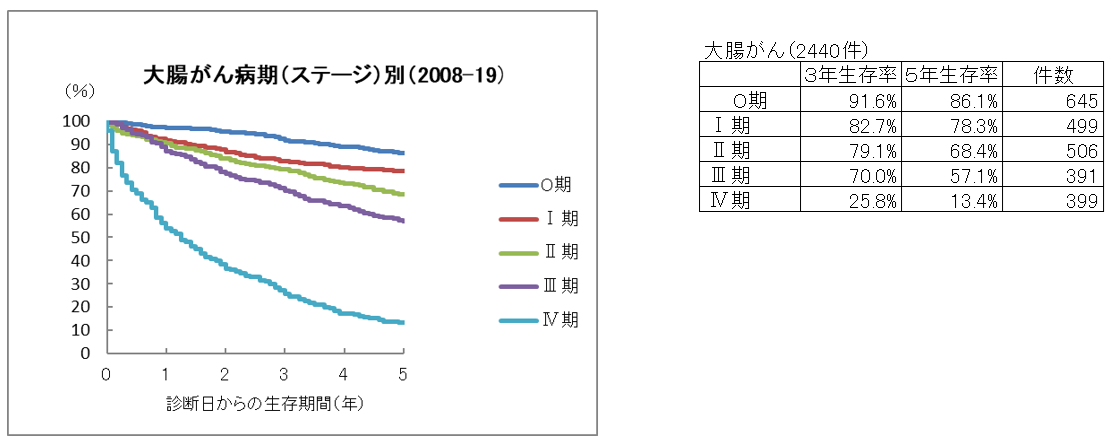
大腸がん5年生存率
【診療部門からのコメント】
大腸は部位により盲腸・結腸(上行・横行・下行・S状)・直腸に分かれ、がんが発生した部位により結腸がん(盲腸がんを含む)と直腸がんの大きく2つに分けられます。
大腸がん(結腸がん・直腸がん)と診断された場合、まずその時点での進行度の評価を行います。進行度は大きく5つのステージにわかれており数字が大きくなるほど進行している状況と判断されます。
ステージはT(深達度:壁のどの深さまでがんが到達しているかを表します)N(リンパ節転移の有無や個数・場所)M(遠隔転移:大腸壁やリンパ節以外の臓器へのがん細胞の転移)という3つの因子により決定されます。検査方法として内視鏡検査(超音波内視鏡検査)・CT検査・MRI検査・腹部超音波検査(エコー検査)・消化管造影検査などを施行いたします。また、最近はPET(Positron Emission Tomography:陽電子放射断層撮影)検査を行うこともあります。
大腸がんの基本的な治療は切除ですが、進行度や年齢・全身状態といった患者側の要因によって治療方針が変わっていきます。切除できない場合は化学療法(抗がん剤治療)や放射線治療を検討しますが、残念ながらがんに対する積極的な治療が行えない方もいます。そのような場合には緩和ケア(苦痛を和らげる治療)を行っていくこととなります。
| ステージ | 0 | Ⅰ | Ⅱ | Ⅲ | Ⅳ |
|---|---|---|---|---|---|
| 手術(開腹・腹腔境・内視鏡) | ○ | ○ | ○ | △ | △ |
| 化学療法 | △ | △ | |||
| 放射線治療 | △ | △ | |||
| 緩和ケア | △ |
○:良い適応です △:状況により適応が分かれます
大腸がんの診断およびステージ0とステージⅠの一部に対する内視鏡治療(EMR:Endscopic mucosal resection、ESD:Endscopic submucosal disection、アルゴンプラズマ焼灼術)は消化器内科で施行いたします。開腹・腹腔鏡手術は外科で、化学療法は腫瘍内科で施行しております。放射線治療は放射線科とともに担当科で治療いたします。また、緩和ケアにつきましては緩和ケアチームとともに各科で治療を行っております。
5年生存率はステージの進行(病状が進行している)により低下傾向が強くなります。全国にあるがん専門施設で集められたデータを中心とした全国がん(成人病)センター協議会の統計と比較すると、解析方法の違いにより当院のデータにおいては、ステージ0~Ⅱでは低い数値となっておりますが、相対生存率という解析方法では、全国統計とほぼ同等の成績となっております。
現在、ステージ0はEMRを行い、ステージⅠ(いわゆる早期大腸がん)で下記の条件を満たす大腸がんについては全国的にESDが選択されることが多くなってきています。ESDは内視鏡(いわゆる大腸カメラ)により大腸の内側からがんの部分を大腸壁からはがし取る治療法です。大腸の一部を切除する治療ではないので手術と比べ低侵襲で、術後早期退院できる可能性が高い治療であり、術後の合併症・後遺症も少ないのが特徴です。
【適応病変】
早期大腸がんのうちリンパ節転移の可能性が極めて低く、病巣が内視鏡的一括摘除できる大きさと部位であり根治性が期待される病変は原則的に内視鏡治療を行う。明らかな粘膜下層浸潤のあるがん(cT1b:粘膜下層への浸潤距離1,000μm 以深)は原則的に外科手術を行う。早期大腸がんに対する内視鏡的摘除は一括切除が基本であるが、SM 浸潤の可能性を確実に否定できる場合、分割切除も適切に施行されるのであれば容認される。
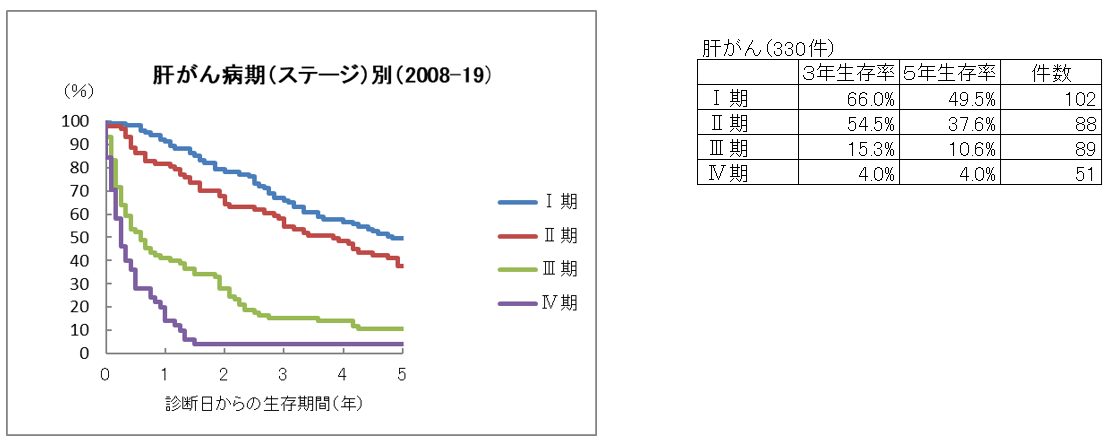
肝がん5年生存率
【診療部門からのコメント】
肝がんと診断された場合、まずその時点での進行度の評価を行います。進行度は大きく4つのステージにわかれており数字が大きくなるほど進行している状況と判断されます。
ステージはT(腫瘍因子:腫瘍の個数・大きさ・血管への浸潤の程度)N(リンパ節転移の有無や個数・場所)M(遠隔転移:肝臓やリンパ節以外の臓器へのがん細胞の転移)という3つの因子により決定されます。検査方法として腹部超音波検査(エコー検査)・CT検査・MRI検査などを施行いたします。また、最近はPET(Positron Emission Tomography:陽電子放射断層撮影)検査を行うこともあります。
肝がんの治療はがんのステージだけではなく、肝臓の状態(肝硬変の有無や予備力)や黄疸・腹水の有無、栄養状態などにより治療方針が異なってきます。初回の治療が成功しても再発しやすがんであるため、胃がんや大腸がんに比べ5年生存率が低くなっております。治療法としては下記のような方法が挙げられます。
- 手術
- 経皮的治療
- RFA(Radio frequency ablation):ラジオ波治療
- PEIT(Perctaneous ethanol infusion therapy):エタノール注入療法
- カテーテル治療
- TACE(transcatheter arterial chemo- embolization):肝動脈化学塞栓療法
- TAI(Transcatheter arterial infusion):肝動脈動注化学療法
- 化学療法
- 放射線治療
- 定位放射線治療
- サイバーナイフ
- 重粒子線治療
病状に合わせ各々を組み合わせながら治療を行っていきますが、残念ながらがんに対する積極的な治療が行えない方もいます。そのような場合には緩和ケア(苦痛を和らげる治療)を行っていくこととなります。
肝がんの診断と治療は、消化器内科・外科が放射線科・腫瘍内科と連携しながら行っております。また、緩和ケアにつきましては緩和ケアチームとともに治療を行っております。
5年生存率はステージの進行(病状が進行している)により低下傾向が強くなります。全国にあるがん専門施設で集められたデータを中心とした「全国がん(成人病)センター協議会」の統計と比較すると当院はやや低い数値となっております。全国平均以上を目指し努力していきたいと考えております。
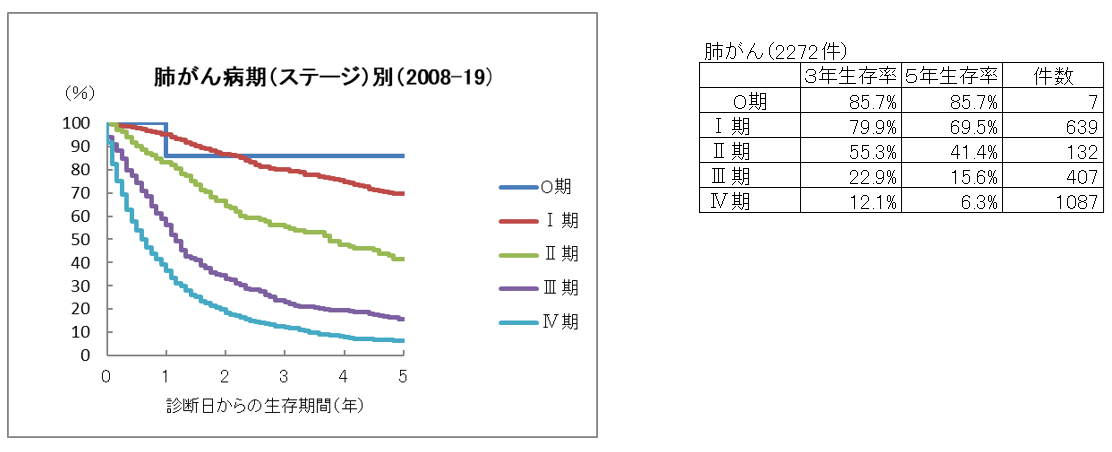
肺がん5年生存率
【診療部門からのコメント】
生存率は、がんと診断されてから、治療でどのくらい生命を救えるかを示す指標です。今回の当院における肺がん5年生存率のデータは、臨床病期と病理学的病期を含む、当院で肺がんと診断された患者さん全体のデータ結果であり、手術をした患者さん、しなかった(状態が悪くできなかった)患者さんのデータもすべて合わせたものです。
肺がんは、従来より手術が非常に有効な治療手段であるため、生存率を示す際には、手術を行った患者さんのデータのみを集め、計算することが、よく行われています。
生存率に影響を及ぼす要因は、年齢、性別、全身の状態、合併症の有無などや、予後調査(すでに登録されている患者さんの生存率計算のために行う生死状況の調査。生存確認調査、追跡調査ともいいます。)の方法やその精度などさまざまです。
本生存率はカプラン・マイヤー法で解析しており、追跡不能になった患者さんはその時点で計算から除外されています。
他の生存率データと比較される際は、その点もご留意ください。
乳がん5年生存率
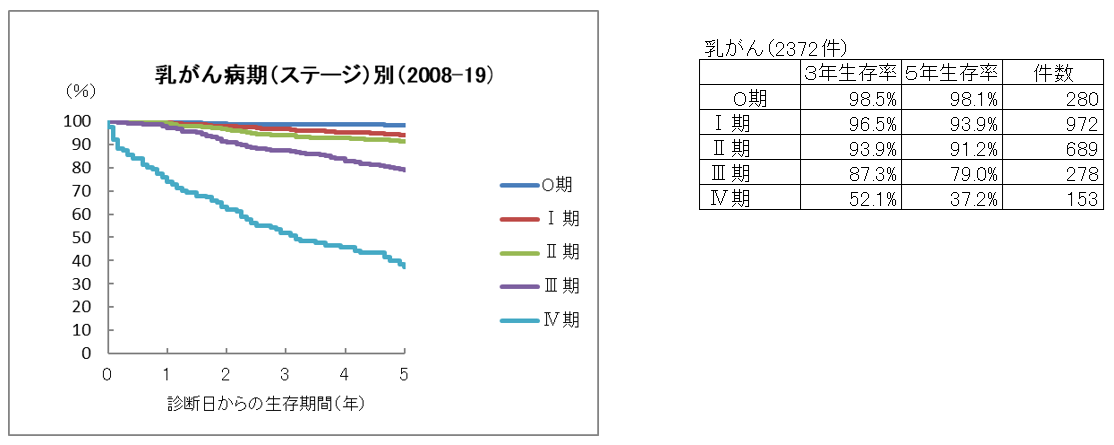
乳がん10年生存率
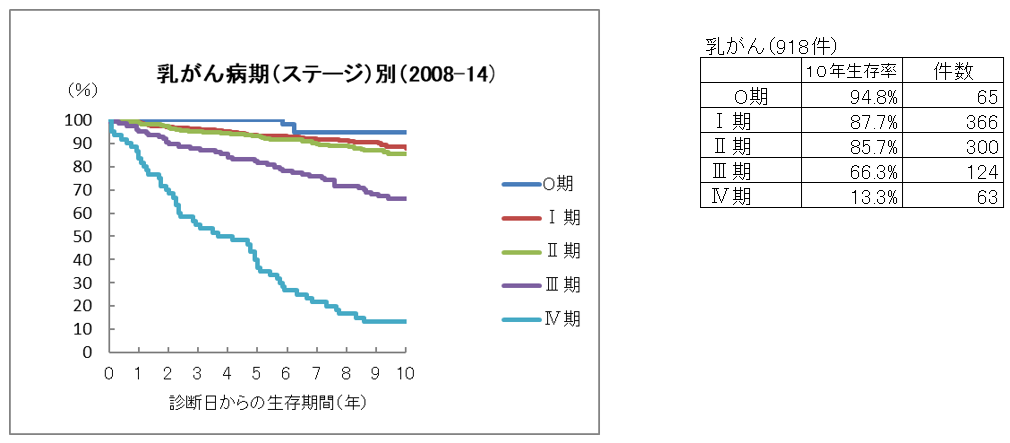
【診療部門からのコメント】
現在、日本では12人に一人の女性が乳がんに罹患すると言われています。その一方で、近年における乳がん治療の進歩はめざましく、乳がんに罹患しても5人中4人は治癒できる時代になってきました。乳がんは、胃がんや大腸がんとは異なり、手術が終わった後も5年から10年間の薬物治療が必要となる場合があります。そのため、がん治療の指標である生存率も5年ではなく10年のデータを重要視するようになってきました。つまり、乳がんに関する正確な治療成績を集計するためには、10年以上にわたる長期間の経過観察が必要となります。今回、このホームページに掲載されているグラフは、手術後早期の症例を中心とした5年生存率のデータです。症例数も少なく、経過観察期間が短いため成熟したデータとは言えませんが、当院での乳がん診療の指標としてご参照ください。
前立腺がん5年生存率
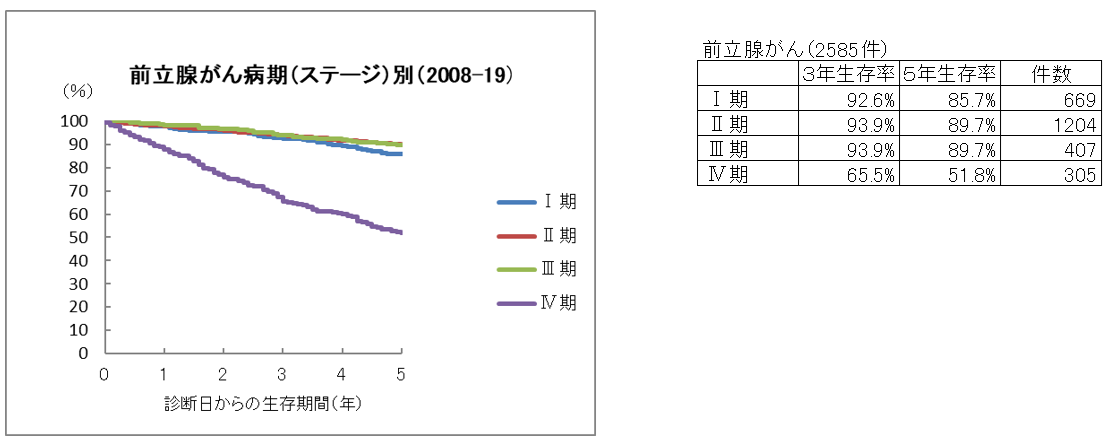
前立腺がん10年生存率
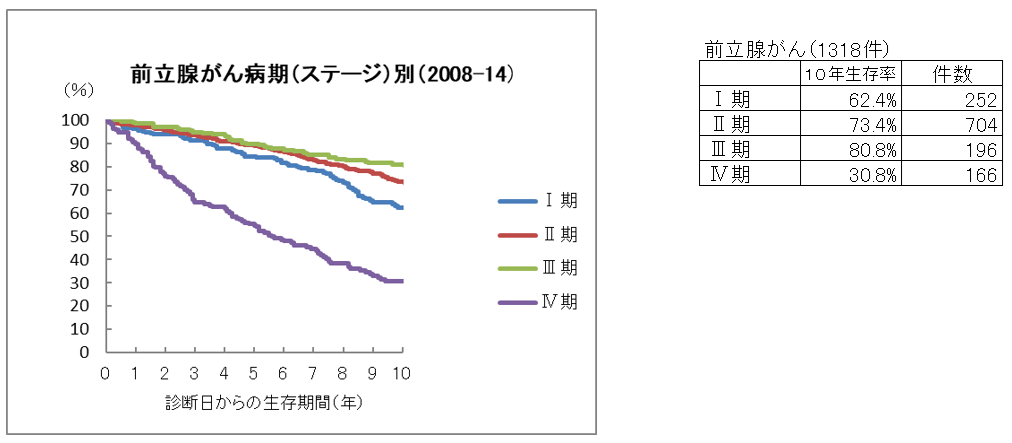
【診療部門からのコメント】
生存率は、がんと診断されてから、治療でどのくらい生命を救えるかを示す指標です。今回の当院における前立腺がん5年生存率のデータは、臨床病期と病理学的病期を含む、当院で前立腺がんと診断された患者さん全体のデータ結果であり、手術をした患者さん、しなかった(状態が悪くできなかった)患者さんのデータもすべて合わせたものです。
生存率に影響を及ぼす要因は、年齢、性別、全身の状態、合併症の有無など、また予後調査(すでに登録されている患者さんの生存率計算のために行う生死状況の調査。生存確認調査、追跡調査ともいいます。)の方法やその精度などさまざまです。
前立腺がんは、手術が有効な治療手段であるため、特に手術を行った患者さんのデータのみを集め、計算した生存率を公表することもよく行われています。
他の生存率データと比較される際には、その点にもご留意ください。
緩和ケア研修修了者一覧
すべてのがん診療に携わる医師が、基本的な緩和ケアを理解し、知識と技術を習得することが、がん対策基本計画において求められています。
がん診療連携拠点病院である当院では、「緩和ケア研修会標準プログラム」に準拠した研修の実施を毎年行っています。研修会を修了した当院在職医師は下記の通りです。


