産婦人科
当科におけるがん治療の特色
- 各患者さんにおける疾患の特徴、身体的/精神的状況、家族を含めた要望にあわせた個別化医療を提供します。
- 正確な細胞・組織診断に基づいた疾患の診断、治療法選択
- 治療後のフォロー
がん治療による後遺症・有害事象によるQOL低下の予防(ホルモン補充、骨粗鬆症、リンパ浮腫外来など)
横浜市北部の地域がん診療拠点病院及び日本婦人科腫瘍学会による指定修練施設として、婦人科悪性腫瘍(子宮頸がん、子宮体がん、卵巣がんなど)の診断・治療に力をいれております。現在婦人科腫瘍専門医2名(うち指導医1名)、がん治療認定医4名の体制で、地域における婦人科がん患者さんが安心して頼れる、選ばれる施設として体制の整備や維持に取り組んでいきたいと考えます。
大学附属病院で修練、指導を行ってきた婦人科腫瘍専門医を中心にカンファレンスにて、手術療法・化学療法(抗がん剤や分子標的薬)・放射線療法による集学的治療の方針を決定し、患者さんへの説明、手術実施や指導を行っています。その治療方針の決定には、婦人科腫瘍学会より提示されているがん診療ガイドラインを基本とし、欧米より発信される最新のエビデンスも参考にしています。
がんの診断・治療方針決定といったなるべく早い段階で、がん専門認定看護師のサポートを得て、意思決定を含めた支援を行っています。さらに、手術後の合併症の一つであるリンパ浮腫に対して当院形成外科のリンパ浮腫外来と連携、身体的及び精神的ケアに対しては早期より緩和ケアチームと連携して対応しております。ソーシャルワーカーとも連携することで、在宅医療における公的支援の情報提供を行い、常に患者さんやその家族に寄り添った総合的な支援をチーム医療にて行っています。
手術療法に関しては、適応基準を満たした初期子宮頸癌や子宮体癌に対して低侵襲手術である鏡視下手術(腹腔鏡及びロボット支援下)を保険診療にて行っています。
一方で、腸管合併切除などが必要な進行症例は外科と協力した拡大手術も積極的に行っております。
2020年からは手術支援ロボットであるダヴィンチ手術も開始しております。ダヴィンチ手術は術者の手指の動きに合わせて自由自在に連動した鉗子操作が可能になりますので、特に骨盤の狭く深い場所に病巣があり、繊細な操作を要する婦人科腫瘍の手術治療に対して世界中で導入実施が進んでいます。現在、婦人科領域では、早期子宮体がんにおける子宮悪性腫瘍手術だけでなく、子宮筋腫や子宮腺筋症など良性疾患に対する子宮全摘術も保険適応となっており、実機操作のライセンスを取得した婦人科腫瘍専門医と産科婦人科内視鏡技術認定医の手術チームにより運用しています。
化学療法に関しては、従来からの抗がん剤に加え、新規薬剤開発が著しい分子標的薬を交えた治療法をガイドラインに沿って提案しています。さらに、希少がんや再発症例で治療選択に難渋する場合、現在当院で施行することはできないため該当施設への紹介となりますが、治験(保険未承認新薬を用いた臨床試験)の参加やがん遺伝子パネル(遺伝子変異に応じて新規治療の可能性を探索する)施行の提案を行っています。このように患者さんの状況や希望に応じて、より多くの治療選択肢を提示するように心がけています。
放射線治療に関しては、放射線治療専門医と相談し、子宮頸がんに対する術後補助療法や再発症例に対する緩和照射を行っています。ただし、遠隔操作密封小線源治療が必要なことが多い進行子宮頸癌は特殊な機器が必要なため、該当施設へご紹介させていただきます。
| 2016 | 2017 | 2018 | 2019 | 2020 | |
|---|---|---|---|---|---|
| 子宮頸がん (異形成を除く) |
11 | 16 | 12 | 10 | 6 |
| 子宮体がん | 31 | 34 | 39 | 31 | 30 |
| 卵巣がん・卵管がん・腹膜がん | 27 | 22 | 16 | 31 | 26 |
| その他悪性腫瘍 | 1 | 2 | 1 | 2 | 3 |
| 悪性腫瘍根治術 | 70 | 75 | 74 | 74 | 71 |
| 円錐切除 | 40 | 63 | 71 | 48 | 42 |
子宮がんについて
女性生殖臓器は骨盤下方に子宮、卵巣、卵管により下図のように位置しています。
子宮がんは子宮頸部に発生する子宮頸がんと体部に発生する子宮体がんに分類されます。
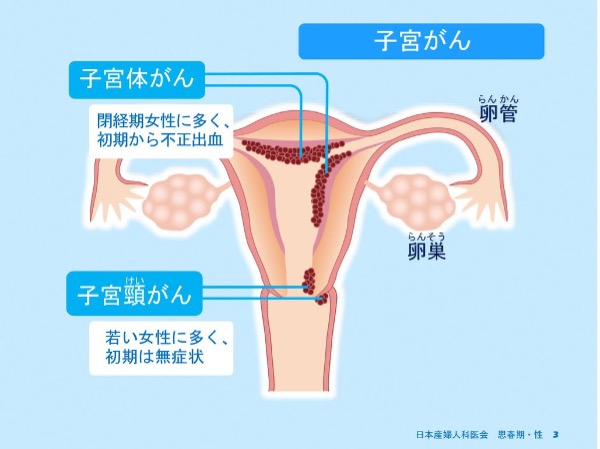
日本産婦人科医会「思春期ってなんだろう?性ってなんだろう?2019年改訂版」より
疫学
子宮頸癌がんの罹患数は20歳代から50歳代にかけて比較的若い世代に多く、一方子宮体がんは周閉経期から増加していきます。2020年の罹患予測数において子宮頸がんが10,900名、子宮体がんは16,900名と増加傾向に変化はありません。
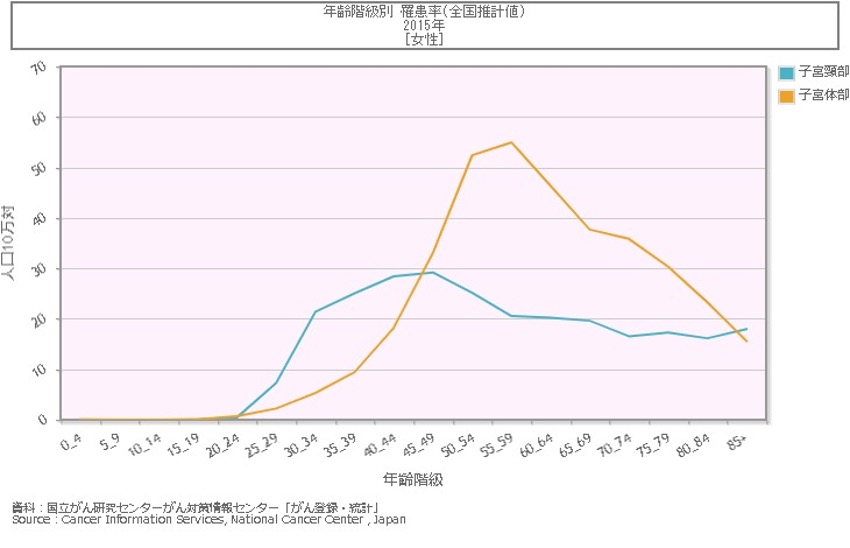
治療法の進歩に関わらず、子宮がんの死亡数は増加傾向にあり、2020年の罹患予測数において子宮頸がんが3,000名、子宮体がんは2,900名と罹患数同様に増加傾向にあります。
原因
子宮頸がんの原因の多くはヒトパピローマウィルスによる感染であり、その感染によって前がん病変である子宮頸部異形成を経てがん化すると考えられています。ヒトパピローマウイルスには100種類以上あり、がんに関連するハイリスク群(16.18.33.52.58型など十数種類)とローリスク群(6.11型など)に分類されます。
当然ハイリスク群がより病変の進行を促すとされますが、このハイリスク群に感染しているからといって必ずがん化するわけではなく、諸説あるもののがん化する確率は20%程度ともいわれています。子宮頸部異形成の診断や管理には別項を参照してください。
子宮体がんは女性ホルモンのひとつであるエストロゲン依存性の1型と、非依存性の2型に分類されます。1型は月経異常、多嚢胞性卵巣症候群などによる排卵障害、ホルモン剤服用など高エストロゲン状態が発症に関与すると考えられています。この1型の多くは類内膜腺癌とされる組織型で比較的予後がよいといわれています。一方で、2型は類内膜腺癌以外の漿液性癌、粘液性癌、明細胞癌などがみられ、悪性度が高く、予後が悪いとされます。
診断
臨床症状
子宮体がんは女性ホルモンのひとつであるエストロゲン依存性の1型と、非依存性の2型に分類されます。1型は月経異常、多嚢胞性卵巣症候群などによる排卵障害、ホルモン剤服用など高エストロゲン状態が発症に関与すると考えられています。この1型の多くは類内膜腺癌とされる組織型で比較的予後がよいといわれています。一方で、2型は類内膜腺癌以外の漿液性癌、粘液性癌、明細胞癌などがみられ、悪性度が高く、予後が悪いとされます。
細胞診
子宮頸部の細胞診はサイトピックやブラシといった器具を用いて頸部の細胞を採取して行います。簡易で侵襲も低く、診断率も高いものです。一方で、子宮体癌の細胞診は細いチューブ(内膜吸引法)やブラシ(エンドサイト法)といった器具を子宮内腔まで挿入して内膜細胞を採取します。子宮の奥まで挿入するため頸部細胞診より侵襲が高く、さらに診断率も劣ります。そのため、一般的な婦人科検診では子宮頸部の細胞診のみが行われ、子宮体部の細胞診は不正出血などの症状がある場合行われます。
組織診(コルポスコピーによる生検、内膜生検)
細胞診にて疑陽性以上の所見が得られた場合、子宮頸部はコルポスコピーという拡大鏡にて頸部を観察し、異形成やがんと思われる部分を生検して組織診断を行います。一方、子宮体部は子宮の奥のため外来での生検はやや侵襲が高く、診断が困難となることがあるため、状況によっては全身麻酔下にて子宮鏡という細いカメラにて子宮内腔を観察して生検を行うこともあります。
画像診断(CTやMRIなど)
婦人科において子宮や卵巣の状況を把握するために骨盤MRIは非常に有用な検査であり、ほぼすべての症例において実施しております。MRIは磁気による検査のため被爆の心配もありませんが、CTに比べ撮影時間がやや長く狭いドームの中での撮影になります。
CT検査は悪性腫瘍が疑われる場合、頸部から骨盤までを撮像してリンパ節や他臓器の異常所見の検出のために行います。多くは造影剤を使用して行いますが、アレルギーのある方は注意が必要となることがあります。
治療
子宮頸がんに対する治療の中心は手術療法と放射線治療になります。病気の広がり(進行期)や組織型(扁平上皮癌や腺癌などといった分類)、手術療法や放射線療法の中長期的な有害事象を考慮して、患者さんの年齢や状態に応じて個別に治療法を検討していきます。
手術療法のメリットは病巣を摘出して顕微鏡的検索を行うことで、手術の完遂度や再発リスクを検討することができます。しかし、周術期や術後の有害事象や術後の追加治療による増悪などの恐れがあります。
一方、放射線治療は扁平上皮癌など放射線感受性の高い組織型の場合、化学療法との併用により手術療法と同等の効果が期待できます。患者さんが感じる有害事象はそれほど強くなく、通院治療も選択肢となる場合があります。しかし、治療終了後数年以降にも下血や血尿、さらに白血病などの2次がんの発症のリスクがあります。
手術療法は1A1~1B期までが適応となることが多く、子宮の摘出方法には単純子宮全摘術、準広汎子宮全摘術、広汎子宮全摘術があり、順に摘出範囲が大きくなります。準広汎子宮全摘術以上を行う場合、子宮周囲の組織とともに膀胱や直腸を広く切除するため、術後これらの障害が生じる可能性があります。また、骨盤のリンパ節郭清を行う場合は術後のリンパ浮腫が問題となることがあります。これらの有害事象に関しては、術中の工夫によりなるべく頻度や程度を少なるように心掛け、さらにこれらの問題が生じた場合早期にかつ真摯に対応していきます。
手術の方法として従来からの開腹によるものと腹腔鏡やロボットを用いた低侵襲鏡視下によるものが考えられます。子宮頸がんにおいては、低侵襲手術が開腹手術と比べて予後が同じであることに関して議論の余地があるため、症例毎にメリット/デメリットを丁寧に説明して、術式を検討していきます。
子宮体がんに対しては手術療法が第一に考慮されます。しかし、将来の妊娠希望が強く、進行期や組織型の条件を満たす場合、ホルモン療法が選択されることもあります。手術は子宮及び両側卵巣/卵管、さらに骨盤及び傍大動脈リンパ節郭清を行い、病巣の広がりを顕微鏡的に検索して術後再発リスク因子から、追加治療の必要性を検討していきます。1A期や類内膜腺癌などの場合、腹腔鏡下又はロボット支援下(ダヴィンチ手術)による低侵襲手術やリンパ節郭清の省略できることがあります。手術後の顕微鏡学的検査の結果、再発リスクが高いと判断した場合化学療法を行います。
子宮頸がん及び子宮頸部異形成とヒトパピローマウイルス
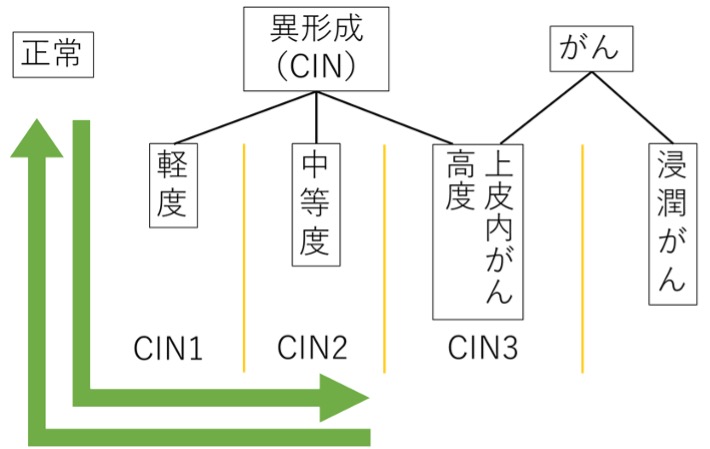
子宮頸がんの90%以上の原因はヒトパピローマウイルスの感染といわれています。このヒトパピローマウイルスは100種類以上ありますが、そのうちがんに関連するヒトパピローマウイルス感染(10数種類)によって異形成(CIN)が生じ、持続感染によりCIN1から前がん病変であるCIN3、さらにがんまで進展していきます。この経過は感染からがん化まで数年から十数年ともいわれていますが、すべての異形成ががんへと進行するわけではなく、自然に軽快していく症例も多い。しかし、現在異形成を正常へともどす治療方法はないため、定期的な検査にて変化を経過観察していくことになります。
前述のがん化に関連するHPV(ハイリスク)の型を調べることで、従来のように念入りな検診が必要な症例と病変消失の可能性が高く検診を間引いても問題ないとする症例を分けることが可能といわれ、症例毎に適切な検診間隔を決めることで患者さんの通院や検査の負担をへらしていくことができます。
円錐切除
組織診にてCIN3以上の診断となった場合又はCIN2が長期(約2年以上)持続する場合、次の段階として子宮頸部を切除する円錐切除の適応となります。手術の目的は異形成の程度とその広がりの診断ですが、摘出検体の病理結果にてCIN3まで、異形成が切除範囲内にとどまる場合治療を兼ねることになります。
有害事象としては術後(~2週間ぐらい)の出血がありますが、中長期なものとして頸管短縮による術後の妊娠時における切迫流早産のリスク上昇、さらには切除後の変化として、特に閉経後や授乳中などエストロゲン低下時に手術を行うことで頸管狭窄のリスクがあげられる。また、月経の状態変化(期間延長や痛みの増強など)の報告も見られます。
卵巣がんについて
卵巣は子宮と連続する形で左右に位置し、母指頭大が正常大とされます。卵巣が腫大したとしても患者さんは殆ど症状がなく、集団検診では行われる内診などでも診断することは難しいとされます。
診断
卵巣がんはお腹から腫瘍を触れるぐらいまで腫大する、あるいは腹水や胸水を認めてお腹が張る感じや息苦しい感じで診断されることが多く、病気がある程度進行した状態で見つかることが多いです。腹水や胸水の細胞診、まれに子宮内膜細胞診にて卵巣がんの診断に至ることがありますが、画像診断などで卵巣がんを疑って手術にて診断していきます。
治療
卵巣がんの治療の中心は手術療法と化学療法(抗がん剤や分子標的薬)との組み合わせになります。手術療法では目に見るがん組織の完全摘出を目標に行い、化学療法は術後の再発予防、手術の残存や再発腫瘍に対して行われます。近年この卵巣癌の分野における分子標的薬の開発が進んでおり、化学療法による治療の中で抗がん剤との併用や終了後の維持療法などが行われることがあります。
手術療法
基本的に子宮及び両側付属器(卵巣及び卵管)、大網(胃下部の脂肪組織)の切除を行います。さらに目に見えるがん組織の完全摘出を目指して、腸管合併切除や人工肛門造設など拡大手術を行うこともあります。リンパ節に関しては、がんの転移有無を検索して手術後の化学療法の必要性を検討するために、骨盤及び傍大動脈リンパ節の摘出を行うことがあります。
また、病気が進行している場合は腹腔内の観察、がん組織の生検を目的に審査腹腔鏡手術を行い、本格的な腫瘍摘出術の前に化学療法を行うこともあります。
化学療法
抗がん剤と分子標的薬による治療が中心となります。
通常行われる抗がん剤はパクリタキセル・カルボプラチン療法であり、主に外来通院で行われます。この薬剤以外には、有害事象や投与スケジュールを考慮して、ゲムシタビン・カルボプラチン療法やドセタキセル・カルボプラチン療法、リポゾーマルドキソルビシン・カルボプラチン療法が行われることがあります。 分子標的薬とはがんの増殖に関与するタンパク質やがん細胞そのものに発現している物質など、特定の分子だけに作用するに開発された薬剤です。
抗がん剤との併用から単剤による維持療法を行うことで、抗がん剤の効果を増強、さらに上乗せ効果のある薬剤としてベバシズマブがあります。この薬剤の有害事象として、高血圧やタンパク尿、腸管穿孔など抗がん剤とは少し異なります。
このほかには、抗がん剤などによって障害されたがん細胞の修復に関与する遺伝子に作用するPARP阻害剤(オラパリブやニラパリブ)が用いられます。卵巣がんの中でも細胞修復に関与する遺伝子変異をもつものは、特にPARP阻害剤が効きやすい腫瘍となります。このため、事前のがん組織や血液による検査にてその変異が認められないと使用することができない薬剤もあります。さらにこの遺伝子変異のうち、遺伝していくものもあるため、検査結果次第では遺伝カウンセリングの対象となることがあります。